Biomechanischer Untersuchungsgang für den Diabetischen Fuß
[Abo] Unphysiologische Belastungen sind eine wesentliche Ursache für die Entstehung von Ulcera und Rezidiven am Diabetischen Fuß. Um die individuellen biomechanischen Problemstellungen des Fußes möglichst frühzeitig zu erkennen, empfiehlt es sich, eine Reihe von Untersuchungen regelhaft durchzuführen.
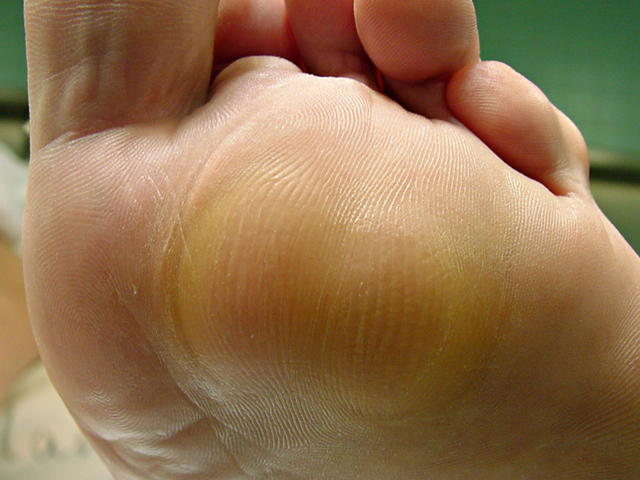
Menschen mit Diabetischem Fußsyndrom (DFS) leiden an einer Neuropathie, die zu Fehlstellungen und unphysiologischen Belastungen führt und gleichzeitig warnende Schmerzen unterdrückt. So verlaufen die Überlastungen für die Betroffenen zu einem großen Teil unbemerkt. Eine schmerzbedingte Kompensation entfällt ebenfalls. Weitere Schäden sind durch äußere Einflüsse sowie durch verzögerte Reparaturvorgänge bei hohen Blutzuckerwerten, peripherer arterieller Verschlusskrankheit (pAVK) und weiteren Erkrankungen möglich.





